Senioren: Gesundheit und Pflege für alle
In 20 Jahren werden in Deutschland mehr als 20 Millionen Menschen über 60 Jahre leben. Die wachsende Zahl Älterer bedeutet auch mehr Pflegebedarf und damit mehr Kosten. Dringend müssen heute schon Strategien entwickelt werden, die den Anforderungen der Zukunft gerecht werden.

Heute leben rund 16 Millionen Menschen in Deutschland, die über 60 Jahre alt sind. Bis 2030 wird diese Zahl auf 22 Millionen steigen. Anders ausgedrückt heißt das, dass heute auf 100 Personen im Erwerbsalter 32 Personen im Rentenalter kommen; im Jahr 2030 werden es mehr als 50 Pensionäre sein. Vor allem der Anteil an hochaltrigen Menschen über 80 wird in den nächsten Jahren deutlich steigen. Dies bedeutet nicht automatisch, dass alle älteren Menschen krank sind. Denn der Anteil derer, die bis ins hohe Alter aktiv sind, nimmt ebenfalls zu. Allerdings steigt die Anzahl der Erkrankungen im höheren Alter deutlich an.
2020 werden Einpersonenhaushalte wahrscheinlich 41 Prozent aller Haushalte ausmachen. Dies bedeutet auch, dass hilfebedürftige Menschen oft keine pflegenden Angehörigen mehr in ihrem direkten Umfeld haben. Dieser Wandel erfordert strategische Planungen, die eine Versorgung älterer Menschen sicherstellt und finanzierbar macht.
Zahl der Pflegebedürftigen wird deutlich steigen
Im Augenblick sind in der Bundesrepublik etwa 2,1 Millionen Menschen pflegebedürftig im Sinne des Sozialgesetzbuchs. Darunter fallen aber nur die diejenigen, die die von der gesetzlichen Pflegeversicherung vorgesehenen Kriterien der Pflegebedürftigkeit erfüllen. Das heißt, dass sie täglich auf mindestens je 45 Minuten pflegerische und hauswirtschaftliche Hilfe angewiesen sind. Allerdings gibt es viele Senioren, die weniger als 90 Minuten Unterstützung am Tag benötigen. Insofern liegt die tatsächliche Zahl der Pflegebedürftigen vermutlich deutlich höher als zwei Millionen. Die von der Bundesregierung als Expertengremium berufene Rürup Kommission geht davon aus, dass die Zahl der Pflegebedürftigen nach den gesetzlichen Richtwerten in den nächsten 32 Jahren auf 3,4 Millionen steigen wird.
Diese offiziellen Zahlen lassen außer Acht, dass der gesamte vorpflegerische Bereich ausgeblendet wird. Das ist zum Beispiel der Fall, wenn ältere Menschen lediglich ein- oder zweimal pro Woche Haushaltshilfen für Einkauf und Wohnungsreinigung benötigen oder Unterstützung beim bedarfsgerechten Umbau des Badezimmers. Aber auch, wenn nur eine partielle Pflegebedürftigkeit bei bestimmten Tätigkeiten besteht, etwa beim Baden, Haarewaschen oder dem Anlegen von Prothesen, sind oft Organisationshilfen und Finanzmittel notwendig, die die Betroffenen selbst aufbringen müssen. Hinzu kommt, dass häufig viele psychische Erkrankungen wie Sucht oder Depression nicht erkannt werden. Diese Krankheiten führen aber selbst bei einer Diagnose oft nicht zu einer Pflegebedürftigkeit im Sinne der gesetzlichen Pflegeversicherung. Die Einstufungskriterien sind dafür zu eng angelegt. Vor allem dann, wenn die Kriterien der Pflegeversicherung nicht greifen, müssen die Pflegebedürftigen jede Unterstützung selber finanzieren. Für einkommensschwache Senioren und deren Familien bedeutet dies starke finanzielle Belastungen. Die Kriterien der Pflegeeinstufung müssen deshalb den vorpflegerischen Bereich stärker als bisher berücksichtigen. Vor allem Aspekte wie Ernährung, Sturzrisiko und soziale Integration sollten einbezogen werden.
Gesundheitliche Risiken des Alters
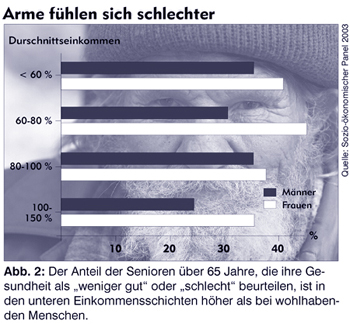
Die häufigsten Erkrankungen, die in Deutschland zu einer Pflegebedürftigkeit im Sinne der Pflegeversicherung führen, sind Kreislauferkrankungen, psychische Erkrankungen wie Demenz, Krebs, Krankheiten des Skeletts, der Muskeln und des Bindegewebes und Schlaganfall. Die Erkrankungen nehmen mit dem Alter deutlich zu. So sind die über 65-Jährigen doppelt so häufig betroffen wie Menschen in der Altersgruppe zwischen 40 und 65. Das Risiko, pflegebedürftig zu werden, steigt mit dem 80. Lebensjahr auf ca. 32 Prozent an. Dieser Anteil wird noch steigen, da es künftig mehr Hochaltrige geben wird. Auffällig ist ferner, dass Ältere mit geringem Einkommen ihre eigene Gesundheit schlechter beurteilen als einkommensstarke Senioren. Mehr als jeder dritte Mann über 65 Jahre, der der Armutsrisikogruppe angehört, stuft seinen Gesundheitszustand als weniger gut oder schlecht ein. Bei den Besserverdienenden ist es nur jeder Vierte.
Besonders häufige Erkrankungen im Alter sind chronische Bronchitis, Arthrose, Angina pectoris, Diabetes, Venenschwäche, Depression, Grüner Star, cerebrale Durchblutungsstörungen und Osteoporose. In der Öffentlichkeit erhalten Demenzerkrankungen derzeit große Aufmerksamkeit. Dabei wird aber übersehen, dass auch depressive Syndrome bei Menschen über 65 mit 15 bis 17 Prozent sehr häufig vorkommen. Außerdem werden 40 Prozent der Depressionen im Alter nicht richtig diagnostiziert und behandelt.
Teure Zuzahlungen für chronisch Kranke
Das Spektrum der Krankheiten hat sich in den letzen Jahren von akuten zu chronischen Erkrankungen wie Arthrose oder Diabetes verschoben. Chronische körperliche Erkrankungen steigen mit zunehmendem Alter an. So leiden viele Senioren an mehreren Krankheiten gleichzeitig. 30 Prozent der Betroffenen haben fünf und mehr Diagnosen, woraus ein hoher Bedarf an medizinischen, pflegerischen und sozialen Hilfen resultiert.
Für chronisch kranke Senioren bedeutet das fast zwangsläufig auch eine langfristige Behandlung mit Medikamenten und anderen therapeutischen Maßnahmen. Schmerzen, Einschränkungen in der Mobilität und der Lebensqualität begleiten die Betroffenen oft über eine lange Zeit. Die Folgen der chronischen Erkrankungen lassen sich im Verbrauch von Arzneimitteln ablesen, der mit zunehmendem Alter steil ansteigt. Die über 80-Jährigen nehmen mit über 1200 Tagesdosen im Jahr etwa drei Medikamente pro Tag ein. Für viele chronisch Erkrankte ist es mittlerweile schwierig, die Zuzahlungen zu den Medikamenten zu leisten. Ein besserer Zugang zu Heil- und Hilfsmitteln könnte die Mobilität vieler bewegungseingeschränkter Patienten erhöhen und damit deren Lebensqualität verbessern. Um nur ein Beispiel zu nennen: Die bessere Versorgung mit Hüftprotektoren könnte die Zahl der Oberschenkelhalsfrakturen deutlich verringern. Ferner ließen sich viele chronische Erkrankungen mildern, wenn sie in einem frühen Stadium erkannt würden. Prävention und Früherkennung sollten deshalb gefördert werden.
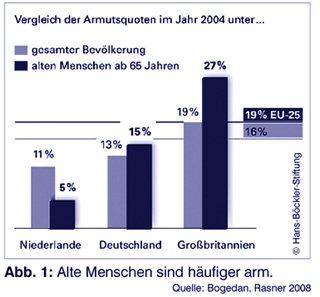
Teilkasko in der Pflege reicht nicht für alle
Perspektivisch muss auch für die Betroffenen deutlicher werden, welche Leistungen notwendig sind, was finanziert wird und was nicht. Die viel zitierte „Teilkasko“ der Pflegeversicherung reicht eben nicht für alle Hilfeleistungen. Vielmehr ist zu erwarten, dass durch höhere Kosten und differenzierte Angebote der Eigenanteil an den Pflegekosten noch steigen wird. So ist zu befürchten, dass einkommensschwächere Familien und Betroffene nur einen Teil der notwendigen Leistungen erhalten.
Pflegende Angehörige brauchen Unterstützung
Um der zunehmenden Zahl der Pflegebedürftigen und dem wachsenden Versorgungsbedarf gerecht zu werden, müssen entsprechende Strukturen geschaffen werden. Einen Königsweg wird es nicht geben, sondern viele miteinander vernetzte Aktivitäten, Angebote und Entwicklung von politischen Rahmenbedingungen. Eine besondere Herausforderung ist die Kompetenzförderung pflegender Angehöriger durch Schulungen, Begleitung und Beratung. Denn die Bereitschaft der Partner und Kinder ist hoch, Pflege durchzuführen, wie der vierte Bericht zur Lage der älteren Generation von 2002 zeigt. Danach werden fast 90 Prozent aller Pflegebedürftigen und chronisch kranken älteren Menschen in Privathaushalten von ihren Angehörigen aus dem engeren Familienkreis betreut. Bei einem Drittel der Betreuten ist die Hauptpflegeperson die Partnerin (20 %) oder der Partner (12 %), bei einem weiteren Drittel eine Tochter (23 %) oder Schwiegertochter (10 %).
Dem Bedürfnis nach Begleitung und Beratung greift das im März verabschiedete Pflegeweiterentwicklungsgesetz auf. Darin ist vorgesehen, unabhängige Pflegestützpunkte einzurichten. Die dort tätigen Pflegeberater sollen zum Beispiel den Hilfebedarf der Betroffenen erfassen, einen Versorgungsplan erstellen und anschließend die Maßnahmen des Versorgungsplans umsetzen und überwachen. Das erfordert eingehende Kenntnisse und die Koordination der lokalen Dienste wie Ärzte, Krankenhaussozialdienste, Pflegeangebote, Betreuungsleistungen etc. Diese trägerneutrale Beratung und Begleitung steht in der Umsetzung erst am Anfang der Entwicklung, wird jedoch aus Sicht des Kuratoriums Deutsche Altershilfe ein Meilenstein in der Versorgung älterer erkrankter Menschen sein. Denn der Hilfesuchende muss sich darauf verlassen können, das sinnvollste Angebot nutzen zu können. Berät ein Anbieter oder ein Kostenträger, kann diese Beratung von Eigeninteressen geleitet sein.
Die Stärkung der pflegenden Angehörigen muss in Zukunft ein zentrales Thema sein. Zudem muss das System insgesamt flexibler werden, als in der Vergangenheit gehandhabt. Das heißt, Ersatzpflege, schnelle pflegerische Hilfen, aber auch finanzielle Zuwendungen müssen der individuellen Situation angepasst werden. Ebenfalls müssen die vielen hundert engagierten Gruppen und Initiativen wie Hospizvereine, Demenzselbsthilfegruppen, Besuchsdienste und die Wohnraumanpassung besser mit den Pflegenden vernetzt werden. Die Herausforderung an die Gesellschaft besteht darin, trotz knapper werdender Gelder allen Menschen die notwendige Pflege und Betreuung zukommen zu lassen.
Quelle: Kutschke, A.: UGB-Forum 4/08 S. 189-192







