Wenn die Abwehr Amok läuft
"Allergie" scheint zum Modewort des zwanzigsten Jahrhunderts zu werden. Wer nicht selbst unter einer Allergie leidet, kennt zumindest einen von Heuschnupfen, Neurodermitis oder Asthma geplagten Menschen. Tatsächlich sind aber schon aus dem alten Rom sowie Ägypten Berichte überliefert, die allergische Symptome beschreiben.
Heute leiden in den Industriestaaten schätzungsweise 10-20 Prozent der Bevölkerung an Allergien. In den letzten Jahrzehnten scheinen diese Erkrankungen stetig zuzunehmen. Inwiefern das größere medizinische Wissen über allergische Reaktionsabläufe und eine verbesserte Diagnostik oder aber Umwelteinflüsse für diese Zunahme verantwortlich sind, kann derzeit nicht beantwortet werden. Allergologen vermuten einen Grund für den Anstieg darin, da wir heute mehr Substanzen ausgesetzt sind, die möglicherweise eine Allergie auslösen, als noch vor etwa 50 Jahren.
Das Wort "Allergie" leitet sich ab vom griechischen "allon ergon", was soviel bedeutet wie "anders reagieren". In diesem Sinn - als veränderte Reaktionsweise eines Organismus - wurde der Begriff Anfang des 20. Jahrhunderts von dem Wiener Kinderarzt Clemens von Pirquet geprägt. Im heutigen medizinischen Sprachgebrauch bezeichnet "Allergie" eine Überempfindlichkeitsreaktion des Immunsystems gegenüber bestimmten körperfremden Substanzen, die zu zahlreichen Erkrankungserscheinungen führt. Davon abzugrenzen sind die sogenannten Pseudoallergien und Intoleranzen. Zwar treten vergleichbare Symptome auf, ihnen liegen aber keine Reaktionen des Immunsystems zugrunde. Verantwortlich können z. B. Lebensmittel sein, die biogene Amine (z. B. Histamin) oder Substanzen enthalten, die Entzündungen hervorrufen bzw. entzündungsvermittelnde Stoffe freisetzen. Auch ein Enzymmangel kann Ursache von Unverträglichkeiten sein, z. B. ein Mangel des milchzuckerabbauenden Enzyms bei einer Milchzuckerunverträglichkeit (Lactoseintoleranz).
 Ein komplizierter Mechanismus
Ein komplizierter Mechanismus
Bei einer Allergie laufen im Prinzip die gleichen Vorgänge ab wie bei der normalen Abwehrreaktion. Substanzen, die eine Antwort des Immunsystems auslösen, nennt man Antigene. Bei der Reaktion auf solche körperfremden Stoffe arbeiten die sogenannte unspezifische und die spezifische Abwehr eng zusammen. Während der unspezifische Teil angeboren ist, wird der spezifische erst nach der Geburt allmählich erworben. Zur unspezifischen Abwehr gehören verschiedene Arten von Frezellen (z. B. Makrophagen), Natürliche Killerzellen sowie eine Reihe von gelösten Substanzen wie das sogenannte Komplement-System, das Akute-Phase-Protein, Signalstoffe oder aggressive Verbindungen. Die Freßzellen räumen mit Fremdkörpern und auch körpereigenen Abfallprodukten auf, indem sie diese ins Zellinnere aufnehmen und enzymatisch abbauen. Die Natürlichen Killerzellen dagegen beschädigen die Zellwand von virus-infizierten oder entarteten Zellen und lösen diese dadurch auf. Im Unterschied zur erworbenen Abwehr reagiert die unspezifische Abwehr sofort und schnell, bildet aber kein "Gedächtnis" aus. Die Reaktion läuft daher immer gleich schnell ab.
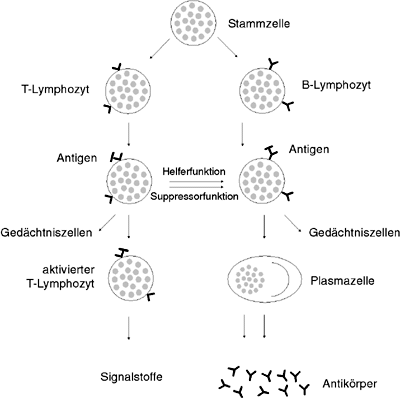
Die spezifische Abwehr übernehmen verschiedene Lymphozyten, die nach ihrer Herkunft in T- und B-Lymphozyten unterteilt werden. Die B-Lymphozyten produzieren eine weitere Einheit des Immunsystems: die Antikörper, auch Immunglobuline genannt. Die Aktivität der B-Lymphozyten und damit die Anzahl der Immunglobuline wird von den T-Lymphozyten kontrolliert. Während T-Helfer-Zellen die Produktion ankurbeln, sorgen T-Suppressor-Zellen dafür, da sie nicht überhand nimmt. Die Immunglobuline, von denen die B-Lymphozyten 5000-10.000 pro Sekunde bilden können, sind Eiweimoleküle, die nach ihrer Strukur und ihrer Aufgabe in verschiedene Klassen unterteilt werden: Es gibt Antikörper der Klassen IgA, IgD, IgG, IgM sowie IgE. Die Makrophagen zählen zwar zur unspezifischen, arbeiten aber eng mit der spezifischen Abwehr zusammen. Sie bauen einen Fremdstoff nicht nur enzymatisch ab, sondern "präsentieren" den T-Lymphozyten gleichzeitig das Antigen. Daraufhin werden diese aktiviert und vermehren sich. Neue T-Helfer-Zellen setzen dann Signalstoffe frei, die wiederum die B-Lymphozyten zur Teilung anregen.
Bestimmte B-Zellen produzieren nun gegen das Antigen spezielle Immunglobuline. Die Signalstoffe der T-Helfer-Zellen stimulieren auch die Makrophagen und steigern so noch deren Fähigkeit, Antigene abzubauen. Bei der Teilung der B- und T-Lymphozyten entstehen neben den Abwehr- auch die Gedächtniszellen, die die Information über das betreffende Antigen speichern. Der Organismus ist damit gegen diesen Fremdkörper sensibilisiert. Bei einem erneuten Kontakt sorgen die Gedächtniszellen für eine wesentlich schnellere und stärkere Immunreaktion. Diese Sensibilisierungsphase ist typisch für immu-nologische und damit auch für allergische Prozesse. Daher treten Allergien nicht beim ersten Kontakt, sondern erst nach wiederholter Berührung mit den Allergenen auf.
Das Immunsystem gerät aus der Bahn
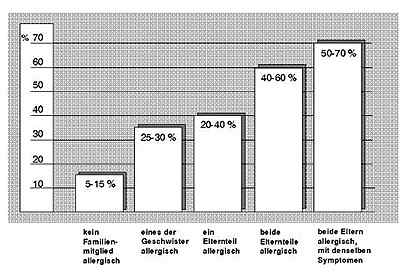
Bei einer Allergie unterscheidet das Immunsystem nicht ausreichend zwischen ungefährlichen und schädlichen Stoffen. Es mobilisiert auch bei harmlosen Substanzen, wie z. B. Pflanzenpollen, die körpereigene Abwehr, die zudem nicht ausreichend kontrolliert werden kann. Prinzipiell kann jeder Mensch an einer Allergie erkranken. Allerdings gibt es eine erbliche Veranlagung zur Ausbildung von Allergien, die als Atopie bezeichnet wird. Kinder eines allergiekranken Elternteils entwickeln doppelt so häufig eine Allergie wie Kinder nicht betroffener Eltern. Sind beide Eltern allergisch, steigt die Wahrscheinlichkeit sogar auf das sechsfache . Aber nicht jeder Atopiker wird zwangsläufig zum Allergiker. Entscheidend ist dabei, wie lang und in welchem Ausma der Körper mit dem Allergen in Berührung kommt. Gefährdet sind insbesondere Berufsgruppen, die am Arbeitsplatz wiederholt potentiellen Allergenen und reizenden Fremdstoffen ausgesetzt sind, wie z. B. Bäcker, Friseusen, Schreiner oder Metallarbeiter. Aber auch wenn die Durchlässigkeit der Haut und Schleimhäute für Fremdsubstanzen erhöht wird, z. B. durch Infektionen und eine gestörte Darmflora, werden Allergien begünstigt. Darüber hinaus können auch Luftverschmutzung, Rauchen, Fremdstoffe (Xenobiotika), physikalische Reize wie Kälte und Sonneneinstrahlung, Anstrengung, Ermüdung sowie psychische Belastungen eine Allergenwirkung verstärken.In Industriestaaten und städtischen Gebieten treten Allergien häufiger auf als in Entwicklungsländern bzw. ländlichen Gegenden. Zum Teil lät sich dies mit dem Grad der Luftverschmutzung erklären. Möglicherweise hat aber auch der Lebensstil, wie Trink- und Rauchgewohnheiten, einen ebenso großen Einfluß. Passives Rauchen steht an erster Stelle der Umweltfaktoren, die in der Kindheit das Risiko für Allergien sowie Atemwegserkrankungen erhöhen. So können Personen ohne genetische Veranlagung ebenfalls eine Allergie ausbilden. Auch das Alter kann den Verlauf und die Art einer Allergie beeinflussen. Säuglinge sind am häufigsten gegen Kuhmilcheiwei allergisch. Während eine "echte" Kuhmilchallergie selten über das erste Lebensjahr hinaus bestehen bleibt, überwiegen ab diesem Alter Allergien, die die Atemwege betreffen. Die Gründe dafür sind bisher nicht bekannt.
Typische allergische Reaktionen
Nach der klassischen Einteilung der Allergologen {I}Coombs{/I} und {I}Gell{/I} werden allergische Reaktionen vier Gruppen zugeordnet, je nachdem, welcher Mechanismus der Allergie zugrunde liegt. Die Typen I bis III werden durch im Organismus kreisende Antikörper, der Typ IV durch bestimmte Zellen des Immunsystems vermittelt. In der Praxis sind sie aber selten genau voneinander abzugrenzen.Die {B}Typ-I-Reaktion{/B}, auch Sofortreaktion oder anaphylaktische Reaktion genannt, ist am weitesten verbreitet und wird häufig mit dem Begriff "Allergie" gleichgesetzt. Bei Heuschnupfen, allergischem Asthma und Nahrungsmittel- sowie Insektengiftallergien läuft meistens dieser Reaktionstyp ab. Liegt eine Sensibilisierung gegen ein Allergen vor, und kommt es zu einem erneuten Kontakt, erscheinen innerhalb von Sekunden oder Minuten krankhafte Symptome. Auslöser sind die Antikörper der IgE-Klasse. Sie kommen normalerweise nur in geringen Konzentrationen im Organismus vor. Bei Allergikern ist möglicherweise die Kontrolle der Produktion dieser Antikörper, was Aufgabe der T-Helfer- und T-Suppressorzellen ist, gestört. Es kommt zu einer überschieenden Bildung von IgE-Antikörpern, die sich mit Vorliebe an Zelloberflächen binden, insbesondere an Mastzellen und eine bestimmte Gruppe weier Blutkörperchen. Diese Zellen haben eine bestimmte Funktion bei Entzündungsprozessen und speichern unter anderem Histamin, das zu den Vermittlersubstanzen bei entzündlichen Reaktionen zählt. Lagert sich ein Allergen an die gebundenen IgE, werden die Mastzellen aktiviert und schütten ihr Histamin aus (siehe Abb. 3). Dies führt zu den typischen allergischen Symptomen wie z. B. Rötungen, Quaddeln, Juckreiz, Schleimhautreaktionen oder Verengung der Atemwege.
Bei der {B}Typ-II-Reaktion {/B}(zyto- toxische Reaktion) binden sich Allergene an körpereigene Zellen, und die Immunglobuline IgG sowie IgM lagern sich an. Dadurch verursachen die Antikörper unter Einbeziehung anderer Bestandteile des Immunsystems die Zerstörung der Zellen (zytotoxische Antikörper). Derartige Zellschädigungen können bei Allergien gegenüber Arzneimitteln oder körpereigenen Stoffen eine Rolle spielen.
Bei einer Immunreaktion binden sich IgG an Antigene und bilden unlösliche Komplexe. Normalerweise werden diese Antigen-Antikörper-Komplexe nach erfolgreicher Abwehr eines Eindringlings wieder abgebaut. Bei der {B}Typ-III-Reaktion {/B}(Arthus-Reaktion) kommt es jedoch zu einem so groen Ansturm von Antigenen, da derartige Verbindungen frei im Körper zirkulieren oder sich in bestimmten Organen (z. B. Niere oder Gelenke) ablagern und weiterhin Faktoren des Immunsystems aktivieren. Bluteiweiße oder Gewebe können dann geschädigt werden. Die sogenannte Serumkrankheit und rheumatoide Arthritis beruhen auf diesem Mechanismus.
Die {B}Typ-IV-Reaktion {/B}- die sogenannte Spätreaktion - wird nicht durch Antikörper, sondern durch die T-Lymphozyten vermittelt. Unter Mithilfe von Makrophagen schütten sensibilisierte T-Lymphozyten bestimmte Substanzen, die Lymphokine, aus. Diese Stoffe aktivieren wiederum andere Zellen der Immunabwehr und führen zur Freisetzung der bereits erwähnten Entzündungsmediatoren. Bis bei diesem Reaktionstyp allergische Symptome auftreten, vergehen Stunden bis Tage. Dieser Mechanismus ist typisch für Kontakt- allergien z. B. gegenüber Nickel, Kosmetika oder Arzneimitteln mit den bekannten Hauterscheinungen. Substanzen wie Nickel sind zwar zu klein, um eigenständig allergen zu wirken; sie verbinden sich jedoch mit Körperproteinen zu Komplexen, die vom Immunsystem als Allergen erkannt werden können.
Allergien auf der Spur
Der bedeutendste Schritt zur Erkennung einer Allergie ist getan, wenn der Arzt bei bestimmten Symptomen eine allergische Reaktion überhaupt in Betracht zieht. Eine Allergie nachzuweisen und den oder die verantwortlichen Auslöser aufzuspüren, erfordert oftmals detektivischen Spürsinn, Geduld und Disziplin. Therapeut und Patient sind hier gleichermaßen gefragt, nach Indizien zu fahnden. Typische, regelmäßig wiederkehrende Symptome, wie Hautausschläge oder Niesanfälle, können Hinweise auf eine Allergie geben. Allergische Erkrankungen im Familienkreis erhärten den Verdacht. Häufig ergibt erst das Zusammensetzen einer Reihe von Untersuchungsergebnissen das richtige Bild.Um eine Allergie nachzuweisen, werden üblicherweise verschiedene Hauttests durchgeführt. Einzelne mögliche Allergene werden verdünnt oder unverdünnt auf die Haut aufgetragen. Schwellung und Rötung der betroffenen, juckenden Stellen weisen auf eine Allergie gegen den betreffenden Stoff hin. Spezielle Blutuntersuchungen, mit deren Hilfe der Gesamt-IgE-Gehalt oder spezifische IgE-Antikörper bestimmt werden, können die Hautuntersuchungen ergänzen. Sie sind allerdings nicht immer eindeutig zu interpretieren und allein nur wenig aussagekräftig. Die meisten Hauttests sowie die Blutanalysen dienen dem Nachweis der Typ-I-Allergien, die durch IgE vermittelt werden. Sie zeigen eine Sensiblisierung gegen bestimmte Stoffe an, sagen aber nichts über die aktuelle Bedeutung des betreffenden Allergens aus. Das gilt auch für die Testergebnisse von Allergiepflastern. Sie bleiben 24-48 Stunden auf der Haut - meist auf dem Rücken oder Oberarm -, um mögliche Spätreaktionen aufzudecken. Mit derartigen Verfahren werden weder Pseudoallergien noch Intoleranzreaktionen erfaßt. Bei diesen Erkrankungen sowie bei Nahrungsmittelallergien kann es hilfreich sein, ein Tagebuch zu führen. Verzehrte Lebensmittel, Zutaten einer Mahlzeit und Medikamente werden ebenso sorgfältig notiert wie Befindlichkeit, auftretende Symptome oder Besonderheiten im Alltag. Mit viel Spürsinn kommt man so den "Übeltätern" auf die Schliche. Kritische Lebensmittel oder Lebensmittelzusätze zu entlarven, erfordert manchmal gezielte Suchdiäten. Eine allergenarme, auf wenige in der Regel unproblematische Lebensmittel eingeschränkte Basiskost muß mindestens eine Woche durchgehalten werden. Nach und nach kommen einzelne verdächtige Lebensmittel hinzu. Treten nach dem Verzehr eines ergänzten Lebensmittels irgendwelche Symptome auf, sollte es aus dem Kostplan gestrichen werden. Bis ein weiteres Nahrungsmittel getestet werden kann, müssen die Symptome wieder vollständig abgeklungen sein. Diese Methode verlangt viel Ausdauer und Disziplin und sollte insbesondere bei Kindern nur in schwierigen Fällen durchgeführt werden. Die Diät sollte nicht mehr belasten als die Krankheit selbst! Neben den medizinischen Allergietests gibt es verschiedene alternative Testverfahren, die Nahrungsmittel- sowie Pseudoallergien nachweisen sollen, wie z. B. Elektroakupunktur, Pulstest nach Coca, Zytotoxischer Test oder Kinesiologischer Muskeltest. Bei einigen Läppchen oder Pflaste rwerden für 24-48 Stunden auf der Haut befestigt. Der risikolose Test dient zum Nachweis einer Spätreaktion.
Scratch-oder Ritz-Test
Die Allergenlösungen werden auf die leicht angekratzte Haut aufgebracht.
Prick-oder Stich-Test
Zum Eindringen der Allergenlösung wird die Haut mit einer feinen Nadel geringfügig eingestochen. Scratch-und Pricktest werden in der allergologischen Praxis häufig angewendet und sind relativ zuverlässig.
Intrakutan-Test
Eine sehr geringe Menge an Allergenlösung wird unter die oberste Hautschicht gespritzt; eventuell wird die Allergendosis noch gesteigert. Dieser Test ist zwar wesentlich genauer, birgt aber ein höheres Risiko heftiger allergischer Reaktionen.
Blutuntersuchungen
RIST (Radio-Immuno-Sorbens-Test) und EIA (Enzymimmunoassay) bestimmen den Gesamt-IgE-Gehalt im Blut. Sie lassen eine eingeschränkte Aussage über das Ausmaß einer Atopie zu.
RAST(Radio-Allergo-Sorbens-Test)und EIA(Enzymimmunoassay)
weisen spezifische IgE-Antikörper gegen ein ganz bestimmtes Allergen nach. Die Untersuchung ist weniger aussagekräftig als Hauttests, aber als Ergänzung geeignet.
Spezielle Expositionstests
Dieser Test überprüft, ob eine Substanz,die im Hauttest zu einer Reaktion geführthat, auch an den Atemschleimhäut enentsprechende Erscheinungen auslöst. Dazu wird eine verdünnte Testsubstanz entweder direkt auf die Nasenschleimhaut aufgetragen, oder es wird mit Testsubstanz versetzte Luft eingeatmet. Die Allergene können gegebenfalls auch zum Schlucken verabreicht werden.
Expositions-und Eliminationsdiät
Eine allergenfreie bzw.-arme Basisdiät wird schrittweise durch einzelne Nahrungsmittel ergänzt. Bei Auftreten von Hautveränderungen oder anderen allergischen (bzw. pseudoallergischen) Symptomen wird das entsprechende Nahrungsmittel aus dem Diätplan ausgeschlossen.
Quelle: Hermes, S.: UGB-Forum 5/95, S. 250-253
weitere Informationen finden Sie hier:
Gut essen – bei Lebensmittelunverträglichkeiten
Allergien und Säure-Basen-Haushalt – was tun?








